Бронхоэктатическая болезнь. Симптомы, диагностика, лечение

Бронхоэктатическая болезнь
Бронхоэктазы — необратимое расширение ветвей бронхиального дерева, обусловленное деструкцией (разрушением) стенок бронхов и/или нарушением тонуса мышечного слоя стенки бронха вследствие воспаления, склероза, дистрофии, гипоплазии.
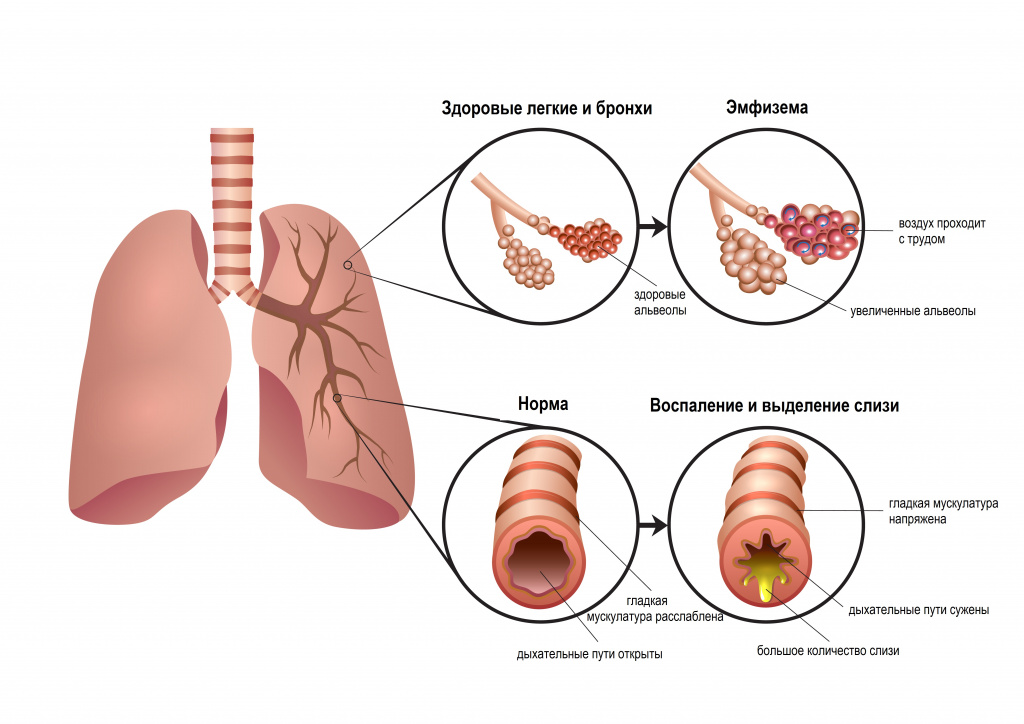
Бронхоэктатическая болезнь (бронхоэктазии) — гнойно-воспалительный процесс в резко расширенных деформированных бронхах с инфильтративными и склеротическими изменениями в околобронхиальном пространстве, ведущий к дальнейшему необратимому расширению бронхов с нарушением их дренажной функции, развитию ателектазов, эмфиземы, цирроза паренхимы (ткани) лёгкого.
Причины возникновения бронхоэктазии:
- Постинфекционные (инфекции нижних дыхательных путей у детей, абсцедирующие пневмонии у взрослых, туберкулёз, аденовирусная инфекция, коклюш, корь и др.).
- Обструктивные (инородное тело, опухоли, внешняя компрессия дыхательных путей).
- Ингаляционные повреждения (вдыхание токсинов, раздражающих газов, паров, дыма, включая термические повреждения).
- Аспирационные (гастроэзофагеальный рефлюкс, аспирационные пневмонии, санационные процедуры).
- Генетически детерминированные (муковисцидоз, синдром цилиарной дискинезии, синдром Юинга).
- Врождённые аномалии — дисплазии.
- Первичные иммунные расстройства (гуморальные дефекты, клеточные или смешанные расстройства, дисфункция нейтрофилов).
- Дефицит или аномалии о-антитрипсина.
- Хронические диффузные заболевания лёгких (идиопатический лёгочный фиброз, коллагенозы, саркоидоз).
- Идиопатические воспалительные расстройства (анкилозирующий спондилоартрит, воспалительные заболевания кишечника, рецидивирующий полихондрит).

Бронхоэктазы бывают первичными и вторичными. Повреждение бронхов возникает у лиц с генетическими дефектами или предрасположенностью к патологии. К первичным относят бронхоэктазы при врождённых аномалиях и генетических заболеваниях лёгких. Вторичные могут быть обусловлены любыми причинами, вызывающими повреждения лёгких. Подразделяются по клиническому течению (ремиссия или фаза обострения), по распространённости (поражение сегментов легкого, доли, целого лёгкого, двусторонний процесс), по форме - цилиндрические, веретенообразные, мешотчатые, кистоподобные, смешанные. Среди других заболеваний лёгких бронхоэктазы составляют от 10 до 30%. При флюорографии органов грудной клетки их выявляют у 1-2 из 1000 человек. Бронхоэктазии у 2/3 больных выявляются в возрасте до 20 лет.
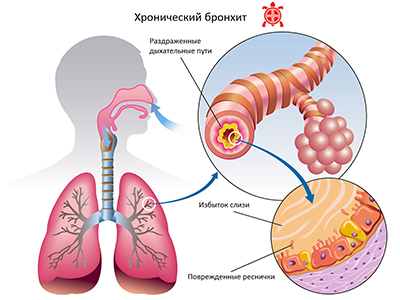
Бронхоэктазы относятся к полиэтиологическим (несколько причин возникновения) процессам. Основная причина развития бронхоэктазии в детском и юношеском возрасте — это продуктивное воспаление воздухопроводящих путей. Деструктивные (разрушающие) изменения мышечного и эластического слоев стенки бронха сопровождаются дилатацией (расширением) и функциональными нарушениями работы бронхов. Застой слизи вызывает надсадный кашель с растяжением стенок, закупоркой терминальных бронхиол (конечных отделов «бронхиального дерева»). Параллельно с вентиляционными нарушениями снижается перфузия (наполнение кровью) лёгочной ткани. Формирование бронхоэктазов часто сочетается с хроническим бронхитом и эмфиземой. Среди больных ХОБЛ (хроническая обструктивная болезнь легких) - выявляют в 18-27% случаев.
Клиническая картина

Болезнь носит хронический характер с периодическими обострениями и возможным развитием осложнений. У 82,6% больных бронхоэктазы локализуются в одном лёгком (в правом в 23,7%, в левом — в 58,9% случаев). Наиболее часто поражается нижняя доля (в 45,9% справа и в 58% слева). При двусторонней локализации чаще всего поражаются нижние доли (41,8%). Проявления болезни зависят от фазы заболевания — ремиссии или обострения. Главный симптом — кашель с отделением мокроты. В период ремиссии кашель с мокротой имеет постоянный или периодический характер, обычно по утрам с выделением слизисто-гнойной мокроты. В период обострения количество мокроты увеличивается. Частота кровохарканья колеблется от 10 до 30%. Лёгочные кровотечения отмечают у 10% больных. В период обострения появляются жалобы на боль. Болевой синдром встречается в двух вариантах. При первом боль носит «плевральный» характер (в конкретном месте с усилением во время глубокого вдоха), при втором — не имеет чёткой локализации, а ощущается в виде чувства сдавления, распирания, затруднённого дыхания. Нередко повышается температура тела. В период ремиссии – субфебрильная эпизодического характера. В период обострения - длительная лихорадка в сочетании со слабостью, потливостью, иногда ознобами. Беспокоит одышка.
Осложнения:
- кровохарканье и лёгочное кровотечение (у 19,3% больных),
- спонтанный пневмоторакс (0,7%),
- абсцедирование (1,8%),
- эмпиема плевры и пиопневмоторакс (0,4%),
- сепсис,
- аспирация, эрозивный гастродуоденит, язва желудка и двенадцатиперстной кишки, желудочно-кишечные кровотечения и др.
Диагностика
В окончательной постановке диагноза важнейшее значение имеют лучевые методы диагностики. При рентгенографии выявляются тяжистость, ячеистость, кистовидные изменения лёгочного рисунка, уменьшение объёмов отдельных зон лёгкого, эмфизематозность (воздушность) в смежных участках лёгкого. В настоящее время основным диагностическим исследованием является компьютерная томография (КТ, МСКТ). Это связано с большой информативностью метода при неинвазивном и безопасном характере его применения.
Лечение
Основными факторами, влияющими на выбор лечения, являются распространённость процесса, его активность и осложнения.
"