Язвенная болезнь у взрослых - клинические рекомендации, диагностика, лечение
Статьи: Диагностика и лечение язвенной болезни у взрослых (Клинические рекомендации Российской гастроэнтерологической ассоциации, Российского общества колоректальных хирургов и Российского эндоскопического общества)
Цель представления клинических рекомендаций, предназначенных для врачей-гастроэнтерологов, врачей общей практики (семейных врачей), врачей-терапевтов, заключается в изложении современных методов диагностики и лечения язвенной болезни.
Основное содержание. Язвенная болезнь (ЯБ) представляет собой хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, ведущим проявлением которого служит образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишки. Большинство случаев ЯБ патогенетически связано с инфекцией Н. pylori. Различают ЯБ как самостоятельное заболевание и симптоматические язвы желудка и двенадцатиперстной кишки (лекарственные, «стрессовые», при эндокринной патологии, при других хронических заболеваниях внутренних органов). Всем пациентам с подозрением на ЯБ, при отсутствии противопоказаний, с целью подтверждения диагноза рекомендуется проведение эзофагогастродуоденоскопии. Всем пациентам с ЯБ с целью определения показаний к эрадикационной терапии рекомендуется проведение тестирования на наличие инфекции Н. рylori с помощью 13С-дыхательного теста или определения антигена H. pylori в кале, а при одновременном проведении ЭГДС — с помощью быстрого уреазного теста. Всем пациентам с ЯБ с положительными результатами тестирования на инфекцию H. рylori с целью профилактики последующих рецидивов ЯБ рекомендуется проведение эрадикационной терапии, с целью достижения заживления язв рекомендуется проведение антисекреторной терапии ингибиторами протонного насоса в течение 4–6 недель. Клинические рекомендации содержат критерии оценки качества оказания медицинской помощи, алгоритм действия врача, а также информацию для пациента.
Заключение. В клинических рекомендациях даются современные представления об этиологии и патогенезе язвенной болезни, ее клинических проявлениях, методах лабораторной и инструментальной диагностики, основных подходах к консервативному и хирургическому лечению.

Полный текст статьи:
Автоматическая текстовая версия документаДиагностика и лечение язвенной болезни у взрослых (Клинические рекомендации Российской гастроэнтерологической ассоциации, Российского общества колоректальных хирургов и Российского эндоскопического общества) В.Т. Ивашкин1, И.В. Маев2, П.В. Царьков1, М.П. Королев3, Д.Н. Андреев2, Е.К. Баранская1, С.Г. Бурков4, А.А. Деринов1, С.К. Ефетов1, Т.Л. Лапина1, П.В. Павлов1, С.С. Пирогов5, А.А. Ткачев6, А.С. Трухманов1, Е.Д. Федоров7, А.А. Шептулин1,* 1 ФГАОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» (Сеченовский университет) Министерства здравоохранения Российской Федерации, Москва, Российская Федерация 2 ФГБОУ ВО «Московский государственный медико-стоматологический университет им. А.И. Евдокимова» Министерства здравоохранения Российской Федерации, Москва, Российская Федерация 3 ФГБОУ ВО «Санкт-Петербургский государственный педиатрический медицинский университет», Санкт-Петербург, Российская Федерация 4 ФГБУ «Поликлиника № 3 Управления делами Президента Российской Федерации», Москва, Российская Федерация 5 Московский научно-исследовательский онкологический институт им. П.А. Герцена — филиал ФГБУ «Национальный медицинский исследовательский радиологический центр» Министерства здравоохранения Российской Федерации, Москва, Российская Федерация 6 ФГБУ ВО «Ростовский государственный медицинский университет» Министерства здравоохранения Российской Федерации, Ростов-на-Дону, Российская Федерация 7 ФГАOУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Министерства здравоохранения Российской Федерации, Москва, Российская Федерация Цель представления клинических рекомендаций, предназначенных для врачей-гастроэнтерологов, врачей общей практики (семейных врачей), врачей-терапевтов, заключается в изложении современных методов диагностики и лечения язвенной болезни. Основное содержание. Язвенная болезнь (ЯБ) представляет собой хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, ведущим проявлением которого служит образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишки. Большинство случаев ЯБ патогенетически связано с инфекцией Н. pylori. Различают ЯБ как самостоятельное заболевание и симптоматические язвы желудка и двенадцатиперстной кишки (лекарственные, «стрессовые», при эндокринной патологии, при других хронических заболеваниях внутренних органов). Всем пациентам с подозрением на ЯБ, при отсутствии противопоказаний, с целью подтверждения диагноза рекомендуется проведение эзофагогастродуоденоскопии. Всем пациентам с ЯБ с целью определения показаний к эрадикационной терапии рекомендуется проведение тестирования на наличие инфекции Н. рylori с помощью 13С-дыхательного теста или определения антигена H. pylori в кале, а при одновременном проведении ЭГДС — с помощью быстрого уреазного теста. Всем пациентам с ЯБ с положительными результатами тестирования на инфекцию H. рylori с целью профилактики последующих рецидивов ЯБ рекомендуется проведение эрадикационной терапии, с целью достижения заживления язв рекомендуется проведение антисекреторной терапии ингибиторами протонного насоса в течение 4–6 недель. Клинические рекомендации содержат критерии оценки качества оказания медицинской помощи, алгоритм действия врача, а также информацию для пациента. Заключение. В клинических рекомендациях даются современные представления об этиологии и патогенезе язвенной болезни, ее клинических проявлениях, методах лабораторной и инструментальной диагностики, основных подходах к консервативному и хирургическому лечению. Ключевые слова: язвенная болезнь, язвенное кровотечение, перфорация, стеноз, H. pylori, эрадикационная терапия H. pylori, ингибиторы протонной помпы Конфликт интересов: авторы заявляют об отсутствии конфликта интересов.
Для цитирования: Ивашкин В.Т., Маев И.В., Царьков П.В., Королев М.П., Андреев Д.Н., Баранская Е.К., Бурков С.Г., Деринов А.А., Ефетов С.К., Лапина Т.Л., Павлов П.В., Пирогов С.С., Ткачев А.А., Трухманов А.С., Федоров Е.Д., Шептулин А.А. Диагностика и лечение язвенной болезни у взрослых (Клинические рекомендации Российской гастроэнтерологической ассоциации, Российского общества колоректальных хирургов и Российского эндоскопического общества). Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2020,30(1):49–70. https://doi.org/10.22416/1382-4376-2020-30-1-49-70. Diagnosis and Treatment of Peptic Ulcer in Adults Russian Society of Colorectal Surgeons and the Russian Endoscopic Society) (Clinical Guidelines of the Russian Gastroenterological Association, Vladimir T. Ivashkin1, Igor V. Mayev2, Petr V. Tsar’kov1, Mikhail P. Korolev3, Dmitry N. Andreev2, Elena K. Baranskaya1, Sergey G. Burkov4, Aleksandr A. Derinov1, Sergey K. Efetov1, Tatyana L. Lapina1, Pavel V. Pavlov1, Sergey S. Pirogov5, Aleksandr A. Tkachev6, Aleksandr S. Trukhmanov1, Evgeny D. Fedorov7, Arkadiy A. Sheptulin1,* 1 I.M. Sechenov First Moscow State Medical University (Sechenov University), Moscow, Russian Federation 2 A.I. Yevdokimov Moscow State University of Medicine and Dentistry, Moscow, Russian Federation 3 St. Petersburg State Paediatric Medical University, St. Petersburg, Russian Federation 4 Polyclinic No. 3 of the Administrative Department of the President of the Russian Federation, Moscow, Russian Federation 5 P.A Gertsen Moscow Cancer Research Institute, the branch of the National Medical Research Radiological Centre, Moscow, Russian Federation 6 Rostov State Medical University, Rostov-on-Don, Russian Federation 7 Pirogov Russian National Research Medical University, Moscow, Russian Federation Aim. These clinical recommendations present up-to-date methods for the diagnosis and treatment of peptic ulcer. The recommendations are intended for gastroenterologists and general practitioners. General provisions. Peptic ulcer (PU) represents a chronic relapsing disease occurring with alternating periods of exacerbation and remission. The main manifestation of the disease is the formation of a defect (ulcer) in the wall of the stomach and duodenum. Most cases of peptic ulcer are pathogenetically associated with the infection of H. pylori. PU can be an independent disease or represent symptomatic ulcers of the stomach and duodenum (medicinal, as a result of stress or endocrine pathologies, associated with chronic diseases of internal organs). In the absence of contraindications, esophagogastroduodenoscopy is recommended for all patients with suspected ulcer with the purpose of confirming the diagnosis. In order to determine indications for eradication therapy, all ulcer patients should be tested for the presence of H. pylori using a 13C-breath test or a stool antigen test. In the case of simultaneous endoscopy, rapid urease test can be used. For the prevention of subsequent relapses of ulcer, all PU patients with confirmed H. pylori should undergo eradication therapy. In addition, in order to achieve ulcer healing, 4–6 week antisecretory therapy with proton pump inhibitors is recommended. Clinical recommendations contain criteria for assessing the quality of medical care, an algorithm of the doctor’s actions, as well as information for patients. Conclusions. These clinical recommendations present modern ideas about the etiology and pathogenesis of peptic ulcer disease, its clinical manifestations, methods of laboratory and instrumental diagnostics and basic approaches to conservative and surgical treatment. Keywords: peptic ulcer, peptic ulcer bleeding, perforation, stenosis, H. pylori, H. pylori eradication therapy, proton pump inhibitors Conflict of interest: the authors declare no conflict of interest. For citation: Ivashkin V.T., Maev I.V., Tsar’kov P.V., Korolev M.P., Andreev D.N., Baranskaya E.K., Burkov S.G., Derinov A.A., Efetov S .K., Lapina T.L., Pavlov P.V., Pirogov S.S., Tkachev A.A., Trukhmanov A.S., Fedorov E.D., Sheptulin A.A. Diagnosis and Treatment of Peptic Ulcer in Adults (Clinical Guidelines of the Russian Gastroenterological Association, the Russian Society of Colorectal Surgeons and the Russian Endoscopic Society). Russian Journal of Gastroenterology, Hepatology, Coloproctology. 2020,30(1):49–70. https://doi.org/10.22416/1382-4376-202030-1-49-70.
1. Краткая информация
1.1. Определение
Язвенная болезнь (ЯБ) представляет собой хроническое рецидивирующее заболевание, протекающее с чередованием периодов обострения и ремиссии, ведущим проявлением которого служит образование дефекта (язвы) в стенке желудка и двенадцатиперстной кишки. Этиология и патогенез Согласно современным представлениям, патогенез ЯБ в общем виде сводится к нарушению равновесия между факторами кислотно-пептической агрессии желудочного содержимого и элементами защиты слизистой оболочки желудка и двенадцатиперстной кишки [1]. Агрессивное звено язвообразования включает в себя увеличение массы обкладочных клеток (часто наследственно обусловленное), гиперпродукцию гастрина, нарушение нервной и гуморальной регуляции желудочного кислотовыделения, повышение выработки пепсиногена и пепсина, нарушение гастродуоденальной моторики (задержка или, наоборот, ускорение эвакуации из желудка, обсеменение слизистой оболочки желудка микроорганизмами Helicobacter pylori (H. pylori). Ослабление защитных свойств слизистой оболочки желудка и двенадцатиперстной кишки может возникнуть в результате снижения выработки и нарушения качественного состава желудочной слизи, уменьшения секреции бикарбонатов, снижения регенераторной активности эпителиальных клеток, ухудшения кровоснабжения слизистой оболочки желудка, уменьшения содержания простагландинов в стенке желудка (например, при приеме нестероидных противовоспалительных препаратов (НПВП)). Решающая роль в развитии ЯБ в настоящее время отводится микроорганизмам H. pylori, обнаруженным в 1983 г. австралийскими учеными Б. Маршаллом (B. Marshall) и Дж. Уорреном (J. Warren). Спектр неблагоприятного влияния Н. pylori на слизистую оболочку желудка и двенадцатиперстной кишки достаточно многообразен. Эти бактерии вырабатывают целый ряд ферментов (уреаза, протеазы, фосфолипазы), повреждающих защитный барьер слизистой оболочки, а также различные цитотоксины. Наиболее патогенными являются VacA-штамм Н. pylori, продуцирующий вакуолизирующий цитотоксин, приводящий к образованию цитоплазматических вакуолей и гибели эпителиальных клеток, и CagA-штамм, экспрессирующий ген, ассоциированный с цитотоксином. Н. pylori способствуют высвобождению в слизистой оболочке желудка интерлейкинов, лизосомальных энзимов, фактора некроза опухолей, что вызывает развитие воспалительных процессов в слизистой оболочке желудка. Обсеменение слизистой оболочки желудка Н. pylori сопровождается развитием поверхностного антрального гастрита и дуоденита и ведет к повышению уровня гастрина с последующим усилением секреции соляной кислоты. Избыточное количество соляной кислоты, попадая в просвет двенадцатиперстной кишки, в условиях относительного дефицита панкреатических бикарбонатов способствует прогрессированию дуоденита и, кроме того, обусловливает появление в двенадцатиперстной кишке участков желудочной метаплазии (перестройки эпителия дуоденальной слизистой оболочки по желудочному типу), которые быстро заселяются Н. pylori. В дальнейшем при неблагоприятном течении, особенно при наличии дополнительных этиологических факторов (наследственная предрасположенность, 0 (I) группа крови, курение, нервно-психические стрессы и др.), в участках метаплазированной слизистой оболочки формируется язвенный дефект. Ассоциированными с Н. pylori оказываются около 80 % язв двенадцатиперстной кишки и 60 % язв желудка [2]. Н. pylori-негативные язвы чаще всего бывают обусловлены приемом НПВП.
1.2. Эпидемиология
Показано, что 11–14 % мужчин и 8–11 % женщин в течение жизни могут заболеть ЯБ [3]. В США ежегодно выявляют 500 000 пациентов с впервые обнаруженной ЯБ и более 4 млн пациентов с рецидивами заболевания [2, 4]. ЯБ с локализацией в двенадцатиперстной кишке встречается в 4 раза чаще, чем ЯБ с локализацией в желудке. Среди пациентов с дуоденальными язвами мужчины преобладают над женщинами, тогда как среди пациентов с язвами желудка соотношение мужчин и женщин оказывается примерно одинаковым [5]. В последние годы отмечена тенденция к снижению госпитализации пациентов с неосложненными формами ЯБ как в зарубежных странах [6], так и в России. Анализ частоты и распространенности ЯБ в Российской Федерации, по статистическим данным Министерства здравоохранения РФ, за период с 2006 по 2017 г. показал, что заболеваемость ЯБ снизилась со 128,7 до 79,5 на 100 000 населения [7, 8]. В то же время во всем мире отмечено увеличение частоты осложнений ЯБ (кровотечений, перфорации), что обусловливается растущим приемом НПВП [6]. В Великобритании от осложнений язвенных поражений желудка и двенадцатиперстной кишки, связанных с приемом НПВП, ежегодно погибает более 2000 пациентов, в США — более 16 500 пациентов [9]. В последние годы во всем мире наметилась тенденция к снижению числа пациентов с осложненными формами течения язвенной болезни, во многом благодаря эффективности современных схем противоязвенной терапии, повышению доступности эндоскопической диагностики и активному использованию скрининговых тестов для уточнения наличия Н. pylori. Согласно докладу главного хирурга МЗ РФ от 25 октября 2018 г., в России с 2000 по 2017 год существует тенденция к снижению абсолютного числа пациентов с перфоративной язвой желудка и двенадцатиперстной кишки (с 37,6 до 19,1 тыс. чел.), при этом увеличивается доля поздних госпитализаций (спустя 24 часа — с 13,7 до 23,4 %) и наблюдается рост послеоперационной летальности. Абсолютное число пациентов с желудочно-кишечными кровотечениями, в том числе язвенной этиологии, за анализируемый период времени также уменьшилось, однако послеоперационная летальность снизилась незначительно. Аналогичная ситуация отмечена группой японских ученых, указавших на снижение значимости наличия Н. pylori для пациентов с язвенными кровотечениями [10].
1.3. Особенности кодирования по Международной статистической классификации болезней и проблем, связанных со здоровьем
Язва желудка (К25) К25.0 — острая с кровотечением К25.1 — острая с прободением К25.2 — острая с кровотечением и прободением К25.3 — острая без кровотечения и прободения К25.4 — хроническая или неуточненная с кровотечением К25.5 — хроническая или неуточненная с прободением К25.6 — хроническая или неуточненная с кровотечением и прободением К25.7 — хроническая без кровотечения и прободения К25.9. — не уточненная как острая или хроническая без кровотечения и прободения Язва двенадцатиперстной кишки (К26) К26.0 — острая с кровотечением К26.1 — острая с прободением К26.2 — острая с кровотечением и прободением К26.3 — острая без кровотечения и прободения К26.4 — хроническая или неуточненная с кровотечением К26.5 — хроническая или неуточненная с прободением К26.6 — хроническая или неуточненная с кровотечением и прободением К26.7 — хроническая без кровотечения и прободения К26.9. — не уточненная как острая или хроническая без кровотечения и прободения
1.4. Классификация
Общепринятой классификации ЯБ не существует. Прежде всего в зависимости от наличия или отсутствия инфекции Н. pylori выделяют ЯБ, ассоциированную и не ассоциированную с инфекцией Н. pylori. Последнюю форму еще называют иногда идиопатической. Также различают ЯБ как самостоятельное заболевание (эссенциальная язвенная болезнь) и симптоматические язвы желудка и двенадцатиперстной кишки (лекарственные, «стрессовые», при эндокринной патологии, при других хронических заболеваниях внутренних органов), которые возникают на фоне других заболеваний и по механизмам своего развития связаны с особыми этиологическими и патогенетическими факторами. В зависимости от локализации выделяют язвы желудка (кардиального и субкардиального отделов, тела желудка, антрального отдела, пилорического канала), язвы двенадцатиперстной кишки (луковицы, постбульбарного отдела), а также сочетанные язвы желудка и двенадцатиперстной кишки. При этом язвы могут располагаться на малой или большой кривизне, передней и задней стенках желудка и двенадцатиперстной кишки. По числу язвенных поражений различают одиночные и множественные язвы, а в зависимости от размеров язвенного дефекта — язвы малых (до 0,5 см в диаметре) и средних (0,6–1,9 см в диаметре) размеров, большие (2,0–3,0 см в диаметре) и гигантские (свыше 3,0 см в диаметре) язвы. В диагнозе отмечаются стадия течения заболевания: обострения, заживления, рубцевания (эндоскопически подтвержденная стадия «красного» и «белого» рубца) и ремиссии, а также имеющаяся рубцово-язвенная деформация желудка и/или двенадцатиперстной кишки. При формулировке диагноза указывается наличие осложнений ЯБ (в том числе и анамнестических): кровотечения, прободения, пенетрации, рубцово-язвенного стеноза, а также характер оперативных вмешательств, если они проводились.
1.5. Клиническая картина
Ведущим симптомом обострения ЯБ являются боли в подложечной области, которые могут иррадиировать в левую половину грудной клетки и левую лопатку, грудной или поясничный отдел позвоночника, Боли возникают сразу после приема пищи (при язвах кардиального и субкардиального отделов желудка), через полчаса-час после еды (при язвах тела желудка). При язвах пилорического канала и луковицы двенадцатиперстной кишки обычно наблюдаются поздние боли (через 2–3 часа после еды), «голодные» боли, возникающие натощак и проходящие после приема пищи, а также ночные боли, Боли проходят после приема антисекреторных и антацидных препаратов [5]. При обострении ЯБ часто встречаются также отрыжка кислым, тошнота, запоры. Рвота кислым желудочным содержимым, приносящая облегчение и потому вызываемая пациентами искусственно, всегда считалась признаком ЯБ, однако в настоящее время она встречается сравнительно редко. При обострении заболевания нередко отмечается похудание, поскольку, несмотря на сохраненный, а иногда даже повышенный аппетит, пациенты ограничивают себя в еде, опасаясь усиления болей. Клинические симптомы, наблюдаемые при обострении язвенной болезни, не являются патогномоничными и могут встречаться при других заболеваниях (например, хроническом гастрите и дуодените с синдромом функциональной диспепсии), поэтому диагноз ЯБ должен обязательно подтверждаться другими инструментальными методами исследования. В период обострения ЯБ при объективном исследовании часто удается выявить болезненность в эпигастральной области при пальпации, сочетающуюся с умеренной резистентностью мышц передней брюшной стенки. Также может обнаруживаться локальная перкуторная болезненность в этой же области (симптом Менделя). Однако эти признаки не являются строго специфичными для обострения ЯБ. Типичными для ЯБ являются сезонные (весной и осенью) периоды усиления болей и диспепсических симптомов. В неосложненных случаях ЯБ протекает обычно с чередованием периодов обострения (продолжительностью от 3–4 до 6–8 недель) и ремиссии (длительностью от нескольких недель до многих лет). Под влиянием неблагоприятных факторов (например, таких, как физическое перенапряжение, прием НПВП и/или препаратов, снижающих свертываемость крови, злоупотребление алкоголем) возможно развитие осложнений. К ним относятся кровотечение, перфорация и пенетрация язвы, формирование рубцово-язвенного стеноза, малигнизация язвы. Язвенное кровотечение наблюдается у 15– 20 % пациентов с ЯБ. Факторами риска его возникновения служат прием ацетилсалициловой кислоты и НПВП, инфекция Н. pylori и размеры язв >1 cм [6]. Язвенное кровотечение проявляется рвотой содержимым типа «кофейной гущи» (гематемезис) или черным дегтеобразным стулом (мелена). При массивном кровотечении и невысокой секреции соляной кислоты, а также локализации язвы в кардиальном отделе желудка в рвотных массах может отмечаться примесь неизмененной крови. Иногда на первое место в клинической картине язвенного кровотечения выступают общие жалобы (слабость, потеря сознания, снижение артериального давления, тахикардия), тогда как мелена может появиться лишь спустя несколько часов. Перфорация (прободение) язвы встречается у 5–15 % пациентов с ЯБ, чаще у мужчин. К ее развитию предрасполагают физическое перенапряжение, прием алкоголя, переедание. Иногда перфорация возникает внезапно, на фоне бессимптомного («немого») течения ЯБ. Перфорация язвы клинически манифестируется острейшими («кинжальными») болями в подложечной области, развитием коллаптоидного состояния. При обследовании пациента обнаруживаются «доскообразное» напряжение мышц передней брюшной стенки и резкая болезненность при пальпации живота, положительный симптом Щеткина — Блюмберга. В дальнейшем, иногда после периода мнимого улучшения, прогрессирует картина разлитого перитонита. Под пенетрацией понимают проникновение язвы желудка или двенадцатиперстной кишки в окружающие ткани: поджелудочную железу, малый сальник, желчный пузырь и общий желчный проток. При пенетрации язвы возникают упорные боли, которые теряют прежнюю связь с приемом пищи, повышается температура тела, в анализах крови выявляется повышение СОЭ. Наличие пенетрации язвы подтверждается рентгенологически и эндоскопически. Стеноз привратника формируется обычно после рубцевания язв, расположенных в пилорическом канале или начальной части двенадцатиперстной кишки. Нередко развитию данного осложнения способствует операция ушивания прободной язвы данной области. Наиболее характерными клиническими симптомами стеноза привратника являются рвота пищей, съеденной накануне, а также отрыжка с запахом сероводорода. При пальпации живота в подложечной области можно выявить «поздний шум плеска» (симптом Василенко), у худых пациентов становится иногда видимой перистальтика желудка. При декомпенсированном стенозе привратника может прогрессировать истощение пациентов, присоединяются электролитные нарушения. Малигнизация (озлокачествление) доброкачественной язвы желудка является не таким частым осложнением, как считалось раньше. За малигнизацию язвы нередко ошибочно принимаются случаи своевременно не распознанного инфильтративноязвенного рака желудка. Диагностика малигнизации язвы не всегда оказывается простой. Клинически иногда удается отметить изменение характера течения ЯБ с утратой периодичности и сезонности обострений. В анализах крови обнаруживаются анемия, повышение СОЭ. Окончательное заключение ставится при гистологическом исследовании биоптатов, взятых из различных участков язвы. Определенные особенности клинической картины присущи симптоматическим язвам, возникающим на фоне других заболеваний или при приеме лекарственных препаратов. Так, к стрессовым гастродуоденальным язвам относят острые, обычно множественные язвы желудка и двенадцатиперстной кишки, возникающие при распространенных ожогах (язвы Курлинга), после черепно-мозговых травм и нейрохирургических операций (язвы Кушинга), после обширных полостных операций, особенно связанных с трансплантацией органов, при остром инфаркте миокарда, у пациентов с терминальной стадией хронической почечной и печеночной недостаточности и других критических состояниях. Стрессовые язвы обычно бывают острыми, множественными, часто протекают малосимптомно, отличаются наклонностью к желудочно-кишечным кровотечениям и характеризуются высокой летальностью, обусловленной часто тяжелым течением фонового заболевания. Среди лекарственных язв желудка и двенадцатиперстной кишки наибольшее значение имеют острые эрозивно-язвенные поражения, связанные с приемом НПВП (НПВП-ассоциированная гастропатия), блокирующих фермент циклооксигеназу-1, отвечающий за синтез простагландинов в стенке желудка. Гастродуоденальные язвы возникают у 20–25 % пациентов, длительно принимающих НПВП, эрозивные поражения — более чем у 50 % пациентов. К факторам риска их развития относятся пожилой возраст пациентов, наличие в анамнезе ЯБ, сопутствующие заболевания сердечно-сосудистой системы и печени, высокая доза НПВП, одновременный прием антикоагулянтов. Гастродуоденальные язвы и эрозии, обусловленные приемом НПВП, также часто имеют множественный характер, нередко протекают малосимптомно и манифестируются внезапными желудочно-кишечными кровотечениями (меленой или рвотой содержимым типа «кофейной гущи»). Риск их развития у таких пациентов возрастает в 4–5 раз [11].
2. Диагностика, медицинские показания и противопоказания к применению методов диагностики
Критерии установления диагноза
Диагноз язвенной болезни устанавливается на основании: 1) анамнестических данных (характерные жалобы, выявление язвенной болезни прежде), 2) физикального обследования (обнаружение болезненности и резистентности мышц брюшной стенки при пальпации), 3) инструментального обследования (обнаружение язвенного дефекта при эндоскопическом и рентгенологическом исследовании желудка и двенадцатиперстной кишки). 2.1. Жалобы и анамнез Характерные для пациентов с ЯБ жалобы и данные анамнеза указаны в подразделе 1.6.
2.2. Физикальное обследование
Характерные для пациентов с ЯБ данные физикального обследования приведены в подразделе 1.6.2.3. Лабораторные диагностические исследования
• Всем пациентам с ЯБ с целью исключения анемии как следствия скрытых язвенных кровотечений рекомендуется выполнение общего анализа крови с определением уровня гемоглобина и гематокрита [12].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 3).
Комментарии: Клинический анализ крови при неосложненном течении ЯБ чаще всего остается без существенных изменений, но может обнаруживаться и анемия, свидетельствующая о явных или скрытых кровотечениях. • Всем пациентам с ЯБ с целью исключения скрытых язвенных кровотечений рекомендуется проведение анализа кала на скрытую кровь [13].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Определенное место в диагностике обострений ЯБ занимает анализ кала на скрытую кровь. При интерпретации его результатов необходимо помнить, что положительная реакция кала на скрытую кровь встречается и при многих других заболеваниях, что требует их обязательного исключения.
2.4. Инструментальные диагностические исследования
• Всем пациентам с подозрением на ЯБ, при отсутствии противопоказаний, с целью подтверждения диагноза рекомендуется проведение эзофагогастродуоденоскопии [2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
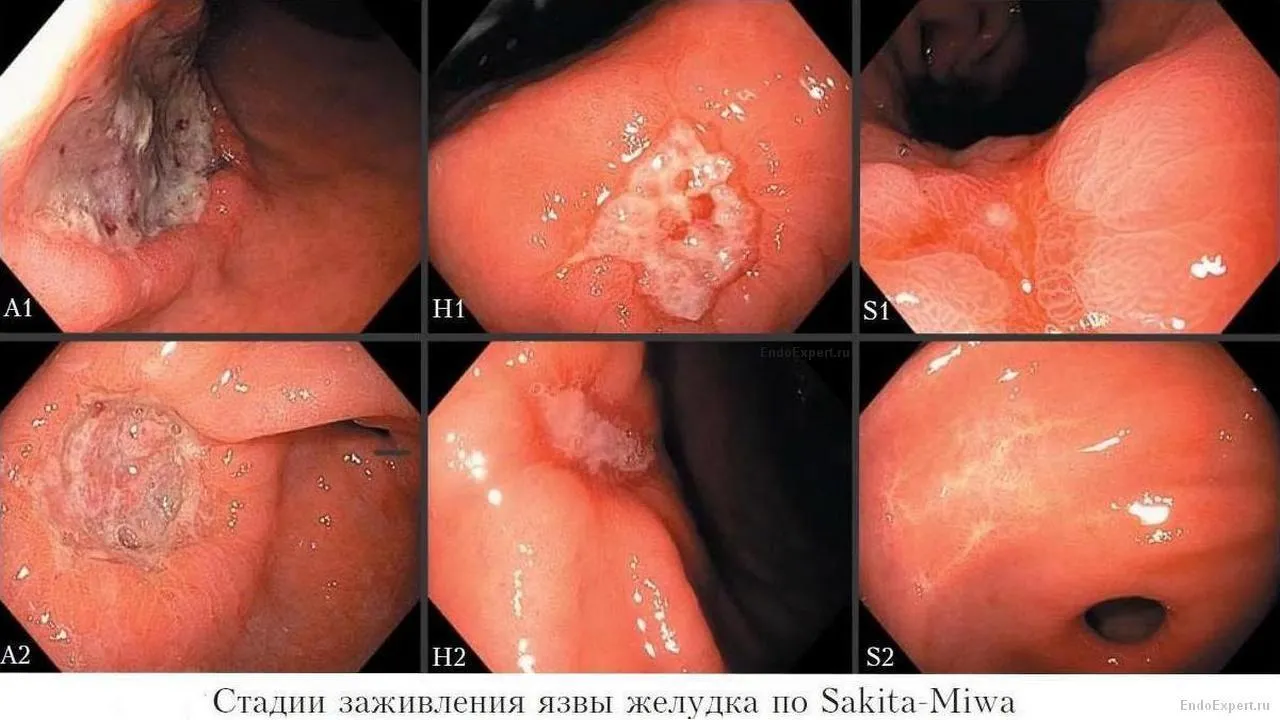
Комментарии: Плановое эндоскопическое исследование подтверждает наличие язвенного дефекта, уточняет его локализацию, форму, размеры, глубину, состояние дна и краев язвы, позволяет выявить признаки пенетрации, рубцовой деформации и стенозирования просвета органа. Плановое эндоскопическое исследование дает возможность обнаружить другие сопутствующие изменения слизистой оболочки и определить нарушения гастродуоденальной моторики. Для оценки стадии язвенного процесса (обострение, заживление, рубцевание) целесообразно использовать общепринятые классификации Sakita и Miwa (см. рис.). При локализации язвы в желудке практически во всех случаях рекомендуется проводить множественную щипцовую биопсию из краев язвенного дефекта с последующим патоморфологическим исследованием, позволяющим исключить злокачественный характер язвенного поражения. При локализации язвы в двенадцатиперстной кишке выполнение биопсии из краев язвенного дефекта обычно не рекомендуется, так как подобные язвы крайне редко бывают злокачественными. Доброкачественные язвы двенадцатиперстной кишки следует дифференцировать с изъязвленными формами нейроэндокринных и субэпителиальных опухолей, а также с прорастанием в двенадцатиперстную кишку опухоли соседних органов, чаще всего — поджелудочной железы. В этих случаях выполнение биопсии безусловно необходимо. Пациентам с язвой желудка рекомендуется выполнить контрольное эндоскопическое исследование с повторным взятием множественной щипцовой биопсии по окончании курса консервативного лечения. Это в первую очередь касается пациентов, у которых сохраняются симптомы язвенной болезни, несмотря на соответствующий курс медикаментозной терапии, либо этиология язвы остается недостаточно ясной. Пациентам с язвой двенадцатиперстной кишки рекомендуется выполнить контрольное эндоскопическое исследование в тех случаях, если сохраняется отчетливая клиническая симптоматика, несмотря на проведенное лечение, для исключения рефрактерной язвенной болезни и непептической этиологии язвы. • Пациентам с подозрением на ЯБ, которым невозможно выполнение эндоскопического исследования, с целью подтверждения диагноза рекомендуется проведение рентгенографии желудка и двенадцатиперстной кишки [2]. Рис. Стадии заживления язвы желудка по Sakita-Miwa A (Active). Активная стадия (обострение) A1 Слизистая оболочка, окружающая язву, выглядит набухшей в результате отёка, регенерация эпителия отсутствует. A2 Отёк слизистой оболочки вокруг язвы уменьшился, край язвы отчётливо виден, и в крае язвы появились первые ростки регенерирующего эпителия. По периметру язвы часто прослеживается красный ободок, а непосредственно по краю — циркулярный белый струп. Cходящиеся складки слизистой оболочки обычно прослеживаются вплоть до края язвы. H (Healing). Стадия заживления H1 Слой белого фибрина, покрывающий язву, становится тонким, а регенерирующий эпителий распространяется непосредственно на основание язвы. Градиент между краем и дном язвы сглаживается. Но кратер язвы все еще существует, край язвы отчётливо виден. Диаметр язвенного дефекта составляет примерно от половины до двух третей диаметра язвы в стадии A1. H2 Язвенный дефект меньше, чем в стадии H1, и регенерирующий эпителий покрывает большую часть дна язвы. Площадь слоя белого фибрина составляет примерно от четверти до трети площади язвы в стадии А1. S (Scarring). Стадия рубца S1 Регенерирующий эпителий полностью покрывает дно язвы. Белый слой фибрина исчез. Первоначально зона регенерации выглядит ярко красной. При прицельном осмотре можно увидеть большое количество капилляров. Сформировался «красный рубец». S2 В срок от нескольких месяцев до нескольких лет исходно красный рубец принимает цвет окружающей слизистой оболочки. Сформировался «белый рубец». Fig. Stage сlassification of gastric ulcer by Sakita-Miwa Active stage A1 The surrounding mucosa is edematously swollen and no regenerating epithelium is seen endoscopically A2 The surrounding edema has decreased, the ulcer margin is clear, and a slight amount of regenerating epithelium is seen in the ulcer margin. A red halo in the marginal zone and a white slough circle in the ulcer margin are frequently seen. Usually, converging mucosal folds can be followed right up to the ulcer margin Healing stage H1 The white coating is becoming thin and the regenerating epithelium is extending into the ulcer base. The gradient between the ulcer margin and the ulcer floor is becoming flat. The ulcer crater is still evident and the margin of the ulcer is sharp. The diameter of the mucosal defect is about one-half to two thirds that of A1 H2 The defect is smaller than in H1 and the regenerating epithelium covers most of the ulcer floor. The area of white coating is about a quarter to one-third that of A1 Scarring stage S1 The regenerating epithelium completely covers the floor of ulcer. The white coating has disappeared. Initially, the regenerating region is markedly red. Upon close observation, many capillaries can be seen. This is called ‘‘red scar’’ S2 In several months to a few years, the redness is reduced to the color of the surrounding mucosa. This is called ‘‘white scar’’
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: При рентгенологическом исследовании обнаруживаются прямой признак ЯБ — «ниша» на контуре или на рельефе слизистой оболочки и косвенные признаки заболевания (местный циркулярный спазм мышечных волокон на противоположной по отношению к язве стенке желудка в виде «указующего перста», конвергенция складок слизистой оболочки к «нише», рубцово-язвенная деформация желудка и луковицы двенадцатиперстной кишки, гиперсекреция натощак, нарушения гастродуоденальной моторики. В настоящее время к рентгенологическому исследованию с целью диагностики ЯБ прибегают не столь часто, как раньше. Его применяют в тех случаях, когда по каким-то причинам (например, наличие противопоказаний) не удается провести эндоскопическое исследование, когда с целью дифференциального диагноза с инфильтративно-язвенной формой рака необходимо оценить перистальтику стенки желудка, когда нужно оценить характер эвакуации из желудка. • Пациентам с подозрением на перфорацию язвы с целью ее подтверждения рекомендуется проведение компьютерной томографии органов брюшной полости [14–18].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 4).
Комментарии: Данный метод позволяет определить наличие свободного газа в брюшной полости, объем и характер выпота, локализовать патологические изменения, в том числе определить расположение перфорационного отверстия. • У пациентов с подозрением на перфорацию или пенетрацию язвы при невозможности проведения КТ с целью диагностики данных осложнений рекомендуется выполнение УЗИ и обзорной рентгенографии органов брюшной полости [18, 19].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 4).
Комментарии: Важным критерием сохранения жизни пациента и успеха в лечении перфоративной язвы желудка и/или двенадцатиперстной кишки является предоперационный срок — время от начала заболевания до момента выполнения операции. Длительный диагностический поиск может привести к ухудшению состояния пациента с последующим неблагоприятным прогнозом. Только при отсутствии в лечебном учреждении КТ возможно выполнение УЗИ и рентгенографии брюшной полости для диагностики перфорации язвы. Необходимо помнить, что чувствительность и специфичность этих методов ниже таковых по сравнению с КТ, а результат во многом зависит от квалификации специалиста по ультразвуковой диагностике.
2.5. Иные диагностические исследования
• Всем пациентам с ЯБ с целью определения показаний к эрадикационной терапии рекомендуется проведение тестирования на наличие инфекции Н. рylori с помощью 13С-дыхательного уреазного теста или определения антигена H. pylori в кале, а при одновременном проведении ЭГДС — с помощью быстрого уреазного теста [20, 21].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 4).
Комментарии: В соответствии с рекомендациями согласительного совещания «Маастрихт-V» (2016) [20] оптимальными тестами первичной диагностики инфекции H. pylori служат 13С-дыхательный уреазный тест и определение антигена H. pylori в кале. Так, согласно последнему Кокрейновскому обзору и метаанализу, чувствительность 13С-дыхательного уреазного теста составляет 94 % (95 % ДИ: 0,89–0,97), а определения антигена H. pylori в кале — 83 % (95 % ДИ: 0,73–0,90) при фиксированной специфичности в 90 % [21]. Если пациентам, которым необходимо провести тестирование на наличие инфекции H. pylori одновременно проводится ЭГДС, то методом первичной диагностики может быть быстрый уреазный тест. При использовании эндоскопических методов диагностики Н. pylori берут как минимум 2 биоптата из тела желудка и 1 биоптат из антрального отдела. Серологический метод выявления антител к Н. pylori может применяться для первичной диагностики инфекции H. pylori, однако только в том случае, если определяемые антитела относятся к классу IgG. Микробиологический (бактериологический) метод применяется в настоящее время для определения индивидуальной чувствительности H. pylori к антибиотикам в случаях неэффективности лечения. Для контроля эрадикации, который проводят через 4–6 недель после окончания эрадикационной терапии, лучше всего применять 13С-уреазный дыхательный тест или определение антигена Н. pylori в кале. Во избежание ложноотрицательных результатов прием ИПП необходимо прекратить за 2 недели до предполагаемого контрольного исследования. Кроме того, отрицательный результат исследования на инфекцию Н. pylori должен быть обязательно подтвержден другим методом диагностики. • У пациентов с рефрактерным течением язвенной болезни c целью исключения синдрома Золлингера — Эллисона рекомендуется определять уровень гастрина сыворотки крови [22].
Уровень убедительности рекомендаций — С (уровень достоверности доказательств — 5).
Комментарии: Патогенез гастродуоденальных язв при синдроме Золлингера — Эллисона связан с резкой гиперсекрецией соляной кислоты в результате наличия у пациентов гастринпродуцирующей опухоли (чаще всего в поджелудочной железе). Эти язвы обычно бывают множественными, локализуются не только в желудке и двенадцатиперстной кишке, но и в тощей кишке, а иногда и пищеводе, протекают с выраженным болевым синдромом, упорной диареей. При обследовании таких пациентов отмечается резко повышенный уровень желудочного кислотовыделения (особенно в базальных условиях), определяется увеличенное содержание сывороточного гастрина (в 3–4 раза по сравнению с нормой). В распознавании синдрома Золлингера — Эллисона помогают провокационные тесты (с секретином, глюкагоном), ультразвуковое исследование и КТ поджелудочной железы, эндоскопическое ультразвуковое исследование.
3. Лечение, включая медикаментозную и немедикаментозную терапию, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
Лечение ЯБ должно быть комплексным и включать в себя не только назначение лекарственных препаратов, но и проведение широкого круга различных мероприятий: диетическое питание, прекращение курения и злоупотребления алкоголем, отказ от приема препаратов, обладающих ульцерогенным действием, нормализацию режима труда и отдыха, санаторно-курортное лечение. Пациенты с неосложненным течением ЯБ подлежат консервативному лечению. В большинстве случаев оно проводится амбулаторно. Однако при выраженном болевом синдроме, высоком риске развития осложнений (например, большие и гигантские размеры язв), необходимости дообследования с целью верификации диагноза (например, при неясном характере язвенного поражения желудка), тяжелых сопутствующих заболеваниях целесообразна госпитализация пациентов.
3.1. Диетотерапия
• Всем пациентам с ЯБ с целью ускорения заживления язв рекомендуется диетотерапия [23].Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: Основные принципы диетического питания пациентов с язвенной болезнью, выработанные много лет назад, сохраняют свою актуальность и в настоящее время. Остаются в силе рекомендации частого (5–6 раз в сутки), дробного питания, соответствующие правилу: «шесть маленьких приемов пищи лучше, чем три больших», механического, термического и химического щажения. Из пищевого рациона необходимо исключить продукты, раздражающие слизистую оболочку желудка и возбуждающие секрецию соляной кислоты: крепкие мясные и рыбные бульоны, жареную и наперченную пищу, копчености и консервы, приправы и специи (лук, чеснок, перец, горчицу), соления и маринады, газированные фруктовые воды, пиво, белое сухое вино, шампанское, кофе, цитрусовые. Следует отдавать предпочтение продуктам, обладающим выраженными буферными свойствами (т. е. способностью связывать и нейтрализовывать соляную кислоту). К ним относятся мясо и рыба (отварные или приготовленные на пару), яйца, молоко и молочные продукты. Разрешаются также макаронные изделия, черствый белый хлеб, сухой бисквит и сухое печенье, молочные и вегетарианские супы. Овощи (картофель, морковь, кабачки, цветная капуста) можно готовить тушеными или в виде пюре и паровых суфле. В пищевой рацион можно включать каши, кисели из сладких сортов ягод, муссы, желе, сырые тертые и печеные яблоки, какао с молоком, некрепкий чай. Нужно помнить и о таких простых, но в то же время важных рекомендациях, как необходимость принимать пищу в спокойной обстановке, не спеша, сидя, тщательно прожевывать пищу. Это способствует лучшему пропитыванию пищи слюной, буферные возможности которой являются достаточно выраженными.
3.2. Консервативное лечение
• Пациентам с обострением ЯБ с целью достижения заживления язв рекомендуется проведение антисекреторной терапии ингибиторами протонного насоса в течение 4–6 недель [2, 3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: В 1990 г. W. Burget и соавт. [24] опубликовали данные метаанализа 300 работ, на основании которого пришли к заключению, что язвы желудка и двенадцатиперстной кишки рубцуются почти во всех случаях, если в течение суток удается поддерживать рН внутрижелудочного содержимого >3 около 18 часов в сутки. В последующем все работы, посвященные применению антисекреторных препаратов, содержат в себе ссылку на эти данные, получившие название «правила Бурже (Burget)». С учетом указанного правила в качестве базисной противоязвенной терапии в настоящее время могут рассматриваться только антациды, Н2-блокаторы и ингибиторы протонного насоса (ИПН). Согласно одному из последних метаанализов, Н2-блокаторы и ИПН достоверно эффективнее плацебо в рамках достижения рубцевания язвенного дефекта (ОШ 3,49, 95 % ДИ: 3,28–3,72, p < 0,0001) и снижения риска повторного кровотечения при осложненном течении заболевания (ОШ 0,68, 95 % ДИ: 0,60–0,78, p < 0,0001) [25].Лишь препараты этой группы могут выполнить после их приема условия правила продолжительности повышения рН в желудке, необходимой для заживления гастродуоденальных язв. В настоящее время ИПН являются средством базисной терапии обострения ЯБ. Они назначаются с целью купирования болевого синдрома и диспепсических расстройств, а также для достижения рубцевания язвенного дефекта в возможно более короткие сроки. Многочисленные рандомизированные сравнительные исследования (включая метааналитические) свидетельствовали о значительно более высокой эффективности ИПН по сравнению с Н2-блокаторами в устранении клинических симптомов и достижении рубцевания язв [26, 27]. Недавний метаанализ продемонстрировал, что ИПН практически в 1,5 раза эффективнее Н2-блокаторов в отношении эпителизации язвенного дефекта (ОШ 5,22, 95 % ДИ: 4,00–6,80 против ОШ 3,80, 95 % ДИ: 3,44–4,20, p < 0,0001) [25].В настоящее время существует протокол фармакотерапии ЯБ, который предусматривает назначение выбранного препарата в стандартной суточной дозе: омепразола**1 — в дозе 20 мг, лансопразола — в дозе 30 мг, пантопразола — в дозе 40 мг, рабепразола — в дозе 20 мг, эзомепразола** — в дозе 20 мг. Продолжительность лечения определяется результатами эндоскопического контроля, который проводится с интервалами 2–4 недели. Базисная антисекреторная терапия с применением ИПН служит основным методом лечения идиопатических гастродуоденальных язв. При применении ИПН, метаболизирующихся системой цитохрома Р450, могут остро вставать вопросы конкурентного лекарственного взаимодействия с препаратами, метаболизм которых также осуществляется с помощью указанной системы. Среди всех ИПН самое низкое сродство к системе цитохрома Р450 проявляют пантопразол и рабепразол, основной метаболизм которых осуществляется без участия данной ферментной системы. • При неэффективности ИПН или наличии противопоказаний к их применению пациентам с обострением ЯБ с целью достижения заживления язв рекомендуется назначение в течение 4–6 недель блокаторов Н2-гистаминовых рецепторов [2].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: Н2-блокаторы гистамина (ранитидин**, фамотидин**) подавляют секрецию соляной кислоты за счет вытеснения гистамина из связи с Н2-рецепторами париетальных клеток. Эти препараты поддерживают показатели внутрижелудочного рН > 3 на протяжении суток в течение 8–10 часов. Проведенные многочисленные исследования показали, что применение Н2-блокаторов в течение 4–6 недель приводит к рубцеванию язвенного дефекта у 70–80 % пациентов с дуоденальными язвами и у 55–60 % пациентов с язвами желудка [2]. Последний метаанализ продемонстрировал, что Н2-блокаторы значительнее эффективнее плацебо в достижении рубцевания язвенного дефекта (ОШ 3,80, 95 % ДИ: 3,44–4,20, p < 0,0001) [25]. Тем не менее, после того как в клинической практике в качестве базисной антисекреторной терапии стали широко применяться ИПН, Н2-блокаторы утратили свои позиции и в настоящее время применяются редко, главным образом при невозможности применения ИПН или же в комбинации с ними с целью усиления антисекреторного действия. • Всем пациентам с ЯБ с положительными результатами тестирования на инфекцию H. рylori с целью профилактики последующих рецидивов ЯБ рекомендуется проведение эрадикационной терапии [20, 28].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: В метаанализе, обобщившем результаты 5 рандомизированных контролируемых исследований в популяции пациентов с язвенной болезнью, осложненной перфорацией, было продемонстрировано, что эрадикационная терапия значительно снижает риск рецидива заболевания в течение года после ушивания дефекта (ОР 1,49, 95 % ДИ: 1,10–2,03) [28]. Согласно Кокрейновскому обзору и другому метаанализу, эрадикационная терапия инфекции H. pylori у инфицированных пациентов с снижает риск рецидива язвенной болезни двенадцатиперстной кишки (ОР = 0,20, 95 % ДИ: 0,15–0,26) и желудка (ОР = 0,29, 95 % ДИ 0,20–0,42) в сравнении с плацебо [29]. Согласно рекомендациям последнего согласительного совещания Европейской рабочей группы по изучению H. pylori «Маастрихт-V» (2016) [20], выбор той или иной схемы эрадикации зависит от частоты резистентности штаммов Н. pylori в данном регионе к кларитромицину**. Если показатели резистентности к кларитромицину** в регионе не превышают 15 %, то в качестве схемы первой линии назначается стандартная тройная терапия без предварительного тестирования. Поскольку показатели устойчивости штаммов Н. pylori к кларитромицину** в России не превышают 10 %, схемой первой линии является стандартная тройная схема эрадикационной терапии, включающая в себя ИПН (в стандартной дозе 2 раза в сутки), кларитромицин** (по 500 мг 2 раза в сутки) и амоксициллин** (по 1000 мг 2 раза в сутки). 1 Здесь и далее знаком «**» обозначены лекарственные препараты, которые включены в Перечень жизненно необходимых и важнейших лекарственных препаратов В настоящее время разработаны меры, которые позволяют повысить эффективность стандартной тройной терапии. 1. Назначение дважды в день повышенной дозы ИПН (удвоенной по сравнению со стандартной) [20]. 2. Увеличение продолжительности тройной терапии с ИПН и кларитромицином** до 14 дней. В настоящее время отмечено, что только такая продолжительность обеспечивает сопоставимую эффективность стандартной тройной терапии с эффективностью других схем [20]. 3. Подробное инструктирование пациента и контроль за точным соблюдением назначенного режима приема лекарственных средств. Как вариант эрадикационной терапии первой линии (например, при непереносимости препаратов группы пенициллина) может быть назначена классическая четырехкомпонентная схема на основе висмута трикалия дицитрата** (120 мг 4 раза в сутки) в комбинации с ИПН (в стандартной дозе 2 раза в сутки), тетрациклином (500 мг 4 раза в сутки), метронидазолом** (по 500 мг 3 раза в сутки) в течение 10–14 дней [20]. Квадротерапия с висмута трикалия дицитратом** применяется также как основная схема терапии второй линии при неэффективности стандартной тройной терапии. Другой схемой терапии второй линии служит эрадикационная схема, включающая в себя ИПН (в стандартной дозе 2 раза в сутки), левофлоксацин** (в дозе 500 мг 2 раза в сутки) и амоксициллин** (в дозе 1000 мг 2 раза в сутки). Тройная терапия с левофлоксацином** может быть назначена только гастроэнтерологом по взвешенным показаниям. Терапия третьей линии основывается на определении индивидуальной чувствительности Н. pylori к антибиотикам [30]. • Пациентам с обострением ЯБ с целью ускорения сроков заживления язв и улучшения качества образующегося рубца рекомендуется применение ребамипида [31, 32].
Уровень убедительности рекомендаций В (уровень достоверности доказательств — 2).
Комментарии: Новым препаратом, предложенным для лечения больных ЯБ, служит ребамипид, представляющий собой производное хинолинонов и оказывающий как гастро-, так и энтеропротективный эффект. В основе механизмов действия препарата лежит индукция синтеза простагландинов Е2 и I2 в слизистой оболочке желудка и кишечника, что приводит к активации ее защитных свойств. В результате улучшается кровоток в стенке желудка и кишечника, усиливается пролиферация эпителиальных клеток, нормализуется проницаемость слизистой оболочки, происходит поглощение кислородных радикалов, повышается секреция желудочной слизи, реализуется противовоспалительное действие. Проведенные исследования продемонстрировали более высокую эффективность ребамипида в заживлении язв желудка по сравнению с плацебо и сходную эффективность ребамипида и омепразола [31, 32]. • Пациентам с ЯБ, инфицированным H. pylori, с целью повышения эффективности эрадикационной терапии рекомендуется добавление в схемы эрадикации рабамипида [33, 34].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 1).
Комментарии: 2 проведенных метаанализа, включавших 6 и 11 рандомизированных контролируемых исследований, подтвердили повышение частоты эрадикации при включении в ее схемы ребамипида [33, 34]. • Пациентам с лабораторно и эндоскопически подтвержденным язвенным кровотечением с целью его остановки в рамках других мероприятий по достижению гемостаза рекомендуется внутривенное введение ингибиторов протонного насоса [35, 36].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Остановке язвенных кровотечений и снижению риска развития повторных кровотечений способствует применение ИПН [35]. При этом одномоментно болюсно внутривенно вводится 80 мг эзомепразола** с последующей непрерывной внутривенной инфузией этого препарата (в дозе 8 мг в час) в течение 72 часов [36]. Согласно одному из последних метаанализов, внутривенное применение ИПН способствует значительному снижению риска повторных кровотечений (ОШ 2,24, 95 % ДИ: 1,02–4,90) [35]. После перевода пациента на пероральный прием препаратов проводится эрадикационная терапия.
3.3. Хирургическое лечение
• Пациентов с осложненными формами ЯБ желудка и двенадцатиперстной кишки (кровотечение, перфорация и др.) рекомендуется госпитализировать с целью решения вопроса об оперативном лечении в стационар хирургического профиля [16, 37–41].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
Комментарии: Пациентов, страдающих осложненным течением язвенной болезни, как правило, необходимо госпитализировать в стационар в экстренном порядке. Лечение язвенного кровотечения целесообразно начинать в отделении интенсивной терапии. Главной задачей лечения в отделении интенсивной терапии является стабилизация состояния пациента — восполнение объема циркулирующей крови, борьба с проявлениями гиповолемического шока, адекватное обезболивание, лечение декомпенсированных сопутствующих заболеваний и синдрома системной воспалительной реакции, после чего могут быть применены хирургический и/или эндоскопический методы лечения [10, 37, 38, 42, 43]. Важно отметить, что при язвенном кровотечении риск смерти коморбидного пациента прямо коррелирует с количеством сопутствующих заболеваний [44]. Это, в свою очередь, требует от врача очень большой внимательности при работе с коморбидными пациентами и анализа всех факторов риска развития осложнений язвенной болезни до момента их реализации [45]. • Пациентам с язвенным кровотечением проведение эзофагогастродуоденоскопии с целью верификации источника кровотечения и выполнения эндоскопического гемостаза рекомендуется проводить в первые 2 часа после госпитализации [39].
Уровень убедительности рекомендаций С (уровень достоверности доказательств — 5).
• Пациентам с язвенным кровотечением повторную эзофагогастродуоденоскопию с целью динамического контроля источника кровотечения и выполнения эндоскопического гемостаза рекомендуется проводить только при рецидиве кровотечения и в случае высокого риска его развития [46, 47].
Уровень убедительности рекомендаций А (уровень достоверности доказательств — 1).
Комментарии: Ряд исследований подтверждают, что выполнение лечебной эндоскопии для остановки язвенного кровотечения достоверно снижает смертность, необходимость хирургического вмешательства, риск рецидива кровотечения, а также время продолжающегося кровотечения в сравнении с фармакотерапией [48]. По данным литературы, эндоскопическая остановка кровотечения является «золотым стандартом» в лечении больных с язвенными кровотечениями. Своевременное и правильное эндоскопическое пособие позволяет достичь устойчивого гемостаза в 89–92 % случаев. Оценка язвенного кровотечения проводится по классификации Forrest. Наиболее эффективным эндоскопическим способом остановки кровотечения являются клипирование кровоточащего сосуда и аргоно-плазменная коагуляция. Другие методы эндоскопической остановки кровотечений, такие как электрокоагуляция, обкалывание язвы, нанесение пленкообразующих препаратов, гемоспрей, эндоклот, должны использоваться в комбинации с основными методами. По данным систематического обзора B. J. Elmunzer и соавт., факторами риска рецидива кровотечения являются: большой размер язвы (более 1 см в диаметре), расположение язвы на малой кривизне желудка и на задней стенке двенадцатиперстной кишки, а также нестабильная гемодинамика — снижение артериального давления во время кровотечения с последующим повышением на фоне восполнения объема циркулирующей крови [46]. Также важно отметить, что прием антикоагулянтов и дезагрегантов существенно
